quinta-feira, 22 de dezembro de 2011
terça-feira, 13 de dezembro de 2011
Caso Clínico da Semana - by Fábio Soares
Paciente masculino, 32 anos, assintomático com relato de sopro cardíaco de longa data (não sabe precisar). Negou trauma torácico, passado de endocardite, cirurgia cardíaca prévia.
sexta-feira, 9 de dezembro de 2011
sexta-feira, 2 de dezembro de 2011
Surgery ups survival in infective endocarditis with HF of any severity: International study - theheart.org
Chicago, IL - Around the world, surgery decreased in-hospital mortality by one-fourth and one-year mortality by more than half compared with medical therapy in patients with infective endocarditis and heart failure, new research has found [1]. The cohort study, which included over 4000 patients, probably represents the largest number of people with infective endocarditis ever prospectively followed as a group, the authors say.
Yet, according to an analysis from the International Collaboration on Endocarditis-Prospective Cohort Study, valve-replacement surgery is performed in less than two-thirds of such endocarditis cases with heart failure, note the authors, led by Dr Todd Kiefer (Duke University Medical Center, Durham, NC) in the November 23/30, 2011 issue of the Journal of the American Medical Association.
Other independent predictors of in-hospital and one-year mortality included older age, diabetes, and a history of stroke; infection with Staphylococcus aureus or fungi also raised both mortality risks, while other types of infection did not. Of note, heart-failure severity was also a mortality predictor, but surgery conferred a significant benefit whether NYHA status was 3-4 or 1-2.
According to Dr Andrew Wang (Duke University Medical Center), that was one of the trial's surprises: "The benefit of surgery on longer-term outcome, even in patients who had relatively mild heart failure." Heart failure, he told heartwire, "is one of the strongest indications for surgery in this disease. And although the rate of surgery was really higher in this group than in any other endocarditis [with HF] study—most showed the rate of surgery somewhere between 40% and 50%, and the rate here was 62%—I think seeing the benefit across the whole spectrum of heart failure makes you wonder why it isn't higher and what can we do to make that rate higher."
The study included 4075 patients with confirmed native- or prosthetic-valve infective endocarditis and known HF status enrolled at 61 centers in 28 countries from 2000 through 2006. Of those patients, 1359 (33.4%) had heart failure, two-thirds of whom had NYHA functional status 3 or 4.
Although usual-care options varied at the study sites, all had access to cardiac surgery, Wang noted. Not surprisingly, in-hospital mortality in infective endocarditis rose significantly with the presence of heart failure, with an odds ratio (OR) of 2.80 (95% CI 2.38-3.29) vs no heart failure. However, surgery during that hospitalization cut the risk by a third, with an OR of 0.66 (95% CI 0.56-0.77) vs medical therapy alone. Both risk reductions were significant at p<0.001. The effect was much more pronounced in NYHA 3-4 patients, but remained significant in those who were less symptomatic.
In-hospital mortality with surgery vs no surgery during index hospitalization, by NYHA class (total rate 29.7%)
Heart failure severity | Surgery (%) | No surgery (%) | p |
NYHA class 1-2 | 7.9 | 15.0 | 0.03 |
NYHA class 3-4 | 23.4 | 54.5 | < 0.001 |
All heart failure | 20.6 | 44.8 | < 0.001 |
Across the entire cohort, mortality at one year was 29.1% in those who underwent surgery vs 58.4% in those who received medical therapy alone (p<0.001), according to the group. In an analysis adjusted for surgery propensity, significant predictors of death within a year included increased age, diabetes, infection by S aureus or fungi (but not infection by Viridans group streptococcus or Streptococcus bovis), NYHA class 3-4 heart failure, stroke, and paravalvular complications.
Hazard ratio (HR) for one-year mortality by selected subgroups across entire cohort
Subgroup | HR (95% CI) |
Surgery, yes vs no | 0.44 (0.34-0.56) |
NYHA class 3-4, yes vs no | 3.03 (2.45-3.80) |
Diabetes, yes vs no | 1.34 (1.14-1.57) |
Age vs <45 y (y) | |
46-60 | 1.44 (1.13-1.84) |
61-70 | 1.62 (1.26-2.09) |
> 70 | 2.40 (1.92-3.02) |
Some of the variability in outcomes across the broadly international trial had to do with differences in criteria for selecting patients for surgery. The report notes other factors beyond heart failure that seemed to raise the likelihood, "including severity of heart failure, younger age, paravalvular complication, and transfer from another hospital." They suggest, among other things, "that surgery was performed in patients with the most serious complications of infective endocarditis . . . who had acceptable operative risk."
Also, according to Wang, "one of the next big questions is, if a patient has a reason for surgery, when is the best time for it?" He pointed to the recently reported but small EASE study, covered by heartwire, that showed a significant reduction in clinically significant embolic events with surgery performed within 48 hours.
Still, "the true decision-making as to why a patient has surgery, why at a certain time in the course of a long disease, and why some who have reasons for surgery don't have surgery, still need further investigation, and that's the objective of the next iteration of this collaboration."
terça-feira, 15 de novembro de 2011
My name is TEP!! - by Fábio Soares
Dia 09 de novembro de 2011, às 1:30h da manhã, o dia começaria cedo...Sobreaviso acionado!
Caso 1: Pcte masc, 58 anos, em 1PO de prostatectomia radical por neoplasia maligna. Encaminhado a UTI por hipotensão sintomática, posterior evolução para choque e 10 PCRs. Solicitado Eco a beira do leito:
Caso 2: Paciente feminina, 78 anos em 4PO de histerectomia e anexectomia por neoplasia maligna de endométrio. Cursando com dispnéia e hipoxemia em unidade aberta.
Pergunta: O que fazer nestes 2 casos?
Trombólise (2 cirurgias de grandeporte recentíssima)?
Heparinização plena apenas?
Trombólise in situ (via hemodinämica)?
Nada a fazer?
Caso 1: Pcte masc, 58 anos, em 1PO de prostatectomia radical por neoplasia maligna. Encaminhado a UTI por hipotensão sintomática, posterior evolução para choque e 10 PCRs. Solicitado Eco a beira do leito:
Ok, amanhece e a rotina corre normalmente até a tarde, quando...
Caso 2: Paciente feminina, 78 anos em 4PO de histerectomia e anexectomia por neoplasia maligna de endométrio. Cursando com dispnéia e hipoxemia em unidade aberta.
Pergunta: O que fazer nestes 2 casos?
Trombólise (2 cirurgias de grandeporte recentíssima)?
Heparinização plena apenas?
Trombólise in situ (via hemodinämica)?
Nada a fazer?
domingo, 13 de novembro de 2011
PARTNER B - by theheart.org
San Francisco, CA - Two-year outcomes in the PARTNER B trial, testing transcatheter aortic-valve replacement (TAVR) using the Sapien device (Edwards Lifesciences) against best medical care, show that survival curves are continuing to separate and the number needed to treat to save one life dropped from five at one year to four patients at two.
"Two-year data continue to support the role of TAVR as the standard of care for symptomatic patients with aortic stenosis who are not surgical candidates," said Dr Raj R Makkar (Cedars-Sinai Medical Center, Los Angeles, CA), who presented the results here at TCT 2011.
The FDA approved the Sapien valve for the US market last week, based on PARTNER B results.
By two years, 67.6% of patients in the medical group had died, compared with 43.3% in the TAVR group, a difference of 24.3%, Makkar noted. In a landmark analysis looking only at deaths between the one- and two-year mark, 35% of patients randomized to medical management who survived one year were dead within two, whereas half that amount, just 18% of the TAVR group, died in this period.
A similar separation of curves was seen for cardiovascular mortality and repeat hospitalizations. In fact, said Makkar, "there was half the number of repeat hospitalizations in the TAVR group as in the standard-therapy group, despite the fact that there were many more patients alive in the TAVR group at one year." The difference in median days alive out of hospital between the two groups added up to a full year.
Two-year outcomes: PARTNER B
| End point | Standard therapy (%) | TAVR (%) | Absolute difference | Log rank p |
| All-cause mortalitya | 67.6 | 43.3 | 24.3 | < 0.0001 |
| Cardiovascular mortalityb | 62.4 | 31.0 | 31.4 | < 0.0001 |
| Repeat hospitalizations | 72.5 | 35 | 37.5 | < 0.0001 |
a. Intention-to-treat analysis; crossover patients followed
b. Intention-to-treat analysis; crossover patients censured
A low number of cerebrovascular events continued to accrue in the TAVR arm, but not the standard-therapy arm, after the one-year mark. By two years, the "all-strokes" rate was twice as high in the TAVR group, at 11.2%, compared with 5.5% in the standard group.
Showing slides that used 30 days as the cut point—to separate periprocedural stroke from other stroke causes—Makkar showed that four hemorrhagic strokes and five ischemic strokes occurred between 30 days and two years in the TAVR group, compared with one hemorrhagic stroke and four ischemic strokes in the standard group.
"Beyond 30 days, the reason for strokes is multifactorial," he said, including things like medication use and falls.
Of note, an analysis looking at patients with mild or no paravalvular leaks and moderate or severe leaks found no mortality difference at two years.
Commenting on the study during a morning press conference, Dr Michael Mack observed, "This is absolutely a dramatic result that bolsters the one-year results. An extremely positive trial. You don't have to do anything more than look at the lines of survival between TAVR and control: there was a dramatic difference, with a 20% absolute improvement at one year, and the question is how long is the improvement going to be sustained? And the answer from this is two years . . . and hopefully longer than that."
sábado, 12 de novembro de 2011
First-of-kind HCM diagnosis, treatment recommendations published - by theheart.org
Dallas, TX and Washington, DC - "It still has the reputation of something that's hard to treat, and what we've done here, not only in the guidelines, but in the research leading up to the guidelines, is to try to change that perception," said Dr Barry J Maron (Minneapolis Heart Institute, MN), referring to a landmark set of society-sponsored recommendations for the diagnosis and management of patients with hypertrophic cardiomyopathy (HCM) [1].
Medicine's perception of the disorder, "the most common cause of sudden death in young people," Maron told heartwire, has evolved from something a bit mysterious with a generally poor outcome to "a complex but highly treatable genetic heart disease. The guidelines are an accurate recognition of not only the change in our perception of the disease and its treatment, but also of what hypertrophic cardiomyopathy is today."
Treatment follows several, sometimes overlapping, pathways that address the heightened sudden-death risk and development and progression of heart failure; atrial fibrillation is another possible manifestation that can be directly addressed.
In particular, "the defibrillator, translated to patients with hypertrophic cardiomyopathy, has altered the clinical course of the disease for many patients and is in fact the only treatment available in HCM that is proven to prolong life," Maron said.
"The idea that you can effectively prevent sudden death in this disease is a major innovation for the patient population. These are young, otherwise-healthy people, generally, who—if they are high risk—can now have the expectation that it's possible to prevent sudden cardiac death and achieve normal longevity."
The new recommendations are published online today in Circulation and copublished in the Journal of the American College of Cardiology and the Journal of Thoracic and Cardiovascular Surgery, with Maron and Dr Bernard Gersh (Mayo Clinic, Rochester, MN) as the first two authors and noted as cochairs of the writing committee.
With the American College of Cardiology Foundation (ACCF) and the American Heart Association (AHA) as its marquis sponsoring organizations, the document, it says, was developed in collaboration with the American Association for Thoracic Surgery, American Society of Echocardiography, American Society of Nuclear Cardiology, Heart Failure Society of America, Heart Rhythm Society, Society for Cardiovascular Angiography and Interventions, and Society of Thoracic Surgeons.
The writing committee acknowledged that their recommendations (aimed mainly at cardiologists, Maron noted) are rooted primarily in expert consensus (level of evidence C) given a "lack of high levels of evidence regarding HCM provided by clinical trials." But that in itself may represent something of an achievement, given the broad subspecialty spectrum of the organizations that signed off on the recommendations and their sometimes-contrasting takes on diagnostic and therapeutic approaches.
Septal reduction therapy: Two strategies
For example, the document's class I position on invasive correction of left ventricular outflow tract (LVOT) obstruction, a hallmark of HCM, says "septal-reduction therapy should be performed only by experienced operators in the context of a comprehensive HCM clinical program and only for the treatment of eligible patients with severe drug-refractory symptoms and LVOT obstruction."
But how septal reduction is carried out has sometimes been a touchy issue, one on which different subspecialties—and their representing organizations, to some extent—have historically had different takes. Although the guidelines favor a long tried-and-true surgical approach as first line and define a catheter-based technique as second tier, in clinical practice the latter is performed more broadly than that.
"The guidelines say that for patients with progressive heart failure refractory to drug treatment who are severely symptomatic, the preferred and gold-standard treatment for most of those patients is surgical septal myectomy," Maron said, adding that the percutaneous strategy, alcohol septal ablation, is an effective alternative in selected patients.
"When surgery is contraindicated or the risk is considered unacceptable because of serious comorbidities or advanced age," the guidelines state, "alcohol septal ablation, when performed in experienced centers, can be beneficial in eligible adult patients with HCM."
Gene testing most powerful for relatives
Genetic testing, another issue that has evolved over the years and been crystallized in the new guidelines, should be reserved for HCM patients and their families and only in some circumstances; it isn't specific enough for broad population screening.
The guidelines, Maron said, point out that tests for known HCM-related gene variants can't usefully predict outcomes "but have proved to be most powerful in family screening and early detection of relatives without left ventricular hypertrophy."
In class I recommendations, the guidelines state that "screening (clinical, with or without genetic testing) is recommended in first-degree relatives of patients with HCM" and that "genetic testing for HCM and other genetic causes of unexplained cardiac hypertrophy is recommended in patients with an atypical clinical presentation of HCM or when another genetic condition is suspected to be the cause" (level of evidence B for both).
Otherwise, a class IIa recommendation states, genetic testing of the HCM patient is "reasonable . . . to facilitate the identification of first-degree family members at risk for developing HCM" (level of evidence B).
Exercising caution
The guidelines document is much further reaching, however, covering risk-stratification techniques; the roles and relative value of different imaging modalities, including transthoracic echocardiography (TTE), angiography, and cardiac magnetic resonance (CMR); drug therapy, with beta blockade a cornerstone and positive inotropic agents generally persona non grata; and recommendations on engaging in sports and other physical activities.
Almost any sport at an advanced competitive level should be off-limits for patients with HCM, according to the document, but it makes room for engagement in light competitive sports such as golf and in a range of recreational sports, including cycling, "modest hiking," lap swimming, doubles tennis, and bowling.
But "patients with HCM should avoid recreational sports in which participation is intense and simulates competitive organized athletics." Sports that entail "burst exertion" are less suitable than those with more consistent exertion, such as lap swimming or cycling.
"General recommendations for recreational exercise in patients with HCM should be tailored to the individual's desires and abilities," the document states.
quinta-feira, 10 de novembro de 2011
Onda L - by Fábio Soares
E alguém ainda lembra da onda L?
- A diástase compreende o período da diástole entre as fases de enchimento precoce e tardia, sendo muitas vezes assumida como quiescente. Em alguns casos, um gradiente transmitral positivo está presente durante a diástase, freqüentemente observadas durante a análise do Doppler mitral como onda"L". Graficamente, corresponde a uma curva positiva ocorrendo entre as ondas E e A, determinando um padrão trifásico ("fluxo da médio diástole" - FMD).
- A diástole é um processo complexo e incompletamente compreendida envolvendo elementos ativos e passivos. Didaticamente é dividida em fases: relaxamento isovolumétrico, enchimento ventricular esquerdo precoce, diástase e enchimento ventricular esquerdo tardio (devido à contração atrial esquerda). Seguindo a fase de enchimento inicial, as pressões do AE e VE se equilibram, e praticamente cessa o fluxo mitral. Em alguns indivíduos jovens normais, o relaxamento ativo do VE é determinado por um recoil pronunciado (untwist) que cria uma "avenida" para a sucção do VE levando ao início de enchimento do VE. Este fenômeno , determina uma rápida queda dapressão do AE e aumeto da pressão do VE, com uma inversão transitória do gradiente AE/VE. Quando o átrio recebe o fluxo dasveias pulmonares, ocorre reestabelecimento do gradiente AE/VE e o fluxo mitral é reacelerado na médio-diástole.
- Na presença de alguma patologia miocárdica, essa aspiração vigorosa deixaria de ocorrer e não seria suficiente para ocorrência deste fluxo na médio-diástole, e portanto da onda L. Uma hipótese seria que o retardo acentuado do relaxamento ativo do VE pode promover o FMD, diminuindo a pressão diastólica do VE durante a diástase. Mas a maioria dos trabalhos, relaciona o FMD com as pressões de enchimento do VE elevadas e sobrecarga volumétrica, determinando mais um efeito "push" (aumento da rigidez atrial) que um efeito "pull"(sucção do VE).
Recommendations for the Evaluation of Left Ventricular Diastolic Function by Echocardiography
Journal of the American Society of Echocardiography February 2009
Middiastolic flow is an important signal to recognize. Low velocities can occur in normal subjects, but when increased (20 cm/s), they often represent markedly delayed LV relaxation and elevated filling pressures.
Ha JW, Oh JK, Redfield MM, Ujino K, Seward JB, Tajik AJ. Triphasic mitral inflow velocity with middiastolic filling: clinical implications and associated echocardiographic findings. J Am Soc Echocardiogr 2004;17: 428-31.
segunda-feira, 7 de novembro de 2011
Resposta do Caso Clínico - by Fábio Soares
Paciente fora admitido na enfermaria, proveniente de unidade básica de saúde. à chegada, evoluiu com rebaixamento do nível de consciência e choque. Realizado intubação orotraqueal, e encaminhado à UTI. Realizado ressuscitação volêmica e introduzido drogas vasoativas.
Ao exame físico, chamava a atenção pulso em martelo d´água, discrepância da PAS e PAD, com precordio bastante ativo. À ausculta, ritmo cardíaco regular em 3 tempos, às custas de B3, com SD 6/6 em FAo e SS 3/6 em FAo.
Ecocardiograma realizado a beira do leito: Aumento grave de câmaras esquerdas. Função sisitólica do VE preservada (em uso de DVA). Grande quantidade de vegetações aderidas à ambas as faces da valva aórtica, determinando desabamento da cúspide não coronariana determinando insuficiência de grau grave. Observa-se ainda, vegetações aderidas à porção basal do septo interventricular, bem como aderida à junção sinotubular. Valva mitral apresenta insuficiência de grau moderado, com vegetações em ambas as faces da valva mitral.
Após estabilização clínica inicial, fora encaminhado à TAC de crânio, que não evidenciou sangramento. Introduzido ATBterapia empírica (Penicilina + Gentamicina + Ampicilina) após coleta das culturas. Chamada a equipe cirúrgica, que preferiu aguardar 24 horas de ATB para realizar a cirurgia.
Paciente mantendo quadro de choque séptico em uso de doses elevadas de drogas vasoativas, sendo encaminhado para cirurgia. Relato do intra-operatório:
- Valva aórtica bastante distorcida com grande quantidade de grumos aderida à face ventricular e aórtica, com extensão para o septo interventricular e aorta ascendente. Observavam-se vegetações aderidas à face atrial da valva mitral.
Realizado troca da valva aórtica por bioprótese e plastia da valva mitral
Retornou à UTI, mantendo-se em quadro de choque circulatório, em doses elevadas de DVA. Passou a apresentar anúria e acidose metabólica grave, sendo iniciado CVVHDF. No 3o PO evoluiu para choque refratário e óbito
Hemoculturas positivas para S. aureus.
Hemoculturas positivas para S. aureus.
domingo, 30 de outubro de 2011
PTCA x RM para lesão de tronco - JACC
Percutaneous Coronary Intervention Versus Coronary Artery Bypass Graft Surgery in Left Main Coronary Artery Disease
Abstract
Objectives The purpose of this study was to determine the safety and efficacy of percutaneous coronary intervention (PCI) compared with coronary artery bypass graft (CABG) in patients with left main coronary artery (LMCA) disease.
Background Previous meta-analyses of PCI versus CABG in LMCA disease mainly included nonprospective, observational studies. Several new randomized trials have recently been reported.
Methods We identified 1,611 patients from 4 randomized clinical trials for the present meta-analysis. The primary endpoint was the 1-year incidence of major adverse cardiac and cerebrovascular events (MACCE), defined as death, myocardial infarction (MI), target vessel revascularization (TVR), or stroke.
Results PCI was associated with a nonsignificantly higher 1-year rate of MACCE compared with CABG (14.5% vs. 11.8%; odds ratio [OR]: 1.28; 95% confidence interval [CI]: 0.95 to 1.72; p = 0.11), driven by increased TVR (11.4% vs. 5.4%; OR: 2.25; 95% CI: 1.54 to 3.29; p < 0.001). Conversely, stroke occurred less frequently with PCI (0.1% vs. 1.7%; OR: 0.15; 95% CI: 0.03 to 0.67; p = 0.013). There were no significant differences in death (3.0% vs. 4.1%; OR: 0.74; 95% CI: 0.43 to 1.29; p = 0.29) or MI (2.8% vs. 2.9%; OR: 0.98; 95% CI: 0.54 to 1.78; p = 0.95).
Conclusions In patients with LMCA disease, PCI was associated with nonsignificantly different 1-year rates of MACCE, death, and MI, a lower risk of stroke, and a higher risk of TVR compared with CABG.
Um pouco de arte... - by Arte Médica
Lembra da história de Sansão e Dalila? Aposto que você nunca a ouviu ou viu por esta ótica. Vale a pena ler mais essa belíssima postagem de Renata Calheiros do blog Arte Médica
terça-feira, 25 de outubro de 2011
quinta-feira, 20 de outubro de 2011
A otimização do uso de seis tratamentos para a insuficiência cardíaca salvaria milhares de vidas - BY THEHEART.ORG
(Artigo original em Inglês, 15/06/11 - http://www.theheart.org/article/1260835.do) Durham, NC — Se todos os pacientes elegíveis nos EUA para os seis tratamentos de redução da mortalidade para a insuficiência cardíaca mais fortemente recomendados nas diretrizes realmente fizessem uso deles, o avanço sobre o uso atual impediria quase 68.000 mortes por ano, sugere uma análise na edição de junho de 2011 do American Heart Journal [1].
Os ganhos de sobrevivência mais acentuados na extensão do tratamento a todos os pacientes elegíveis "surgiram a partir dessas terapias nas quais as lacunas de tratamento e a magnitude dos benefícios foram maiores", segundo os autores, liderados pelo Dr. Gregg C Fonarow (Ronald Reagan UCLA Medical Center, Los Angeles, CA). "A maior magnitude do benefício para vidas potencialmente salvas resultou de uma melhor utilização do tratamento com antagonistas da aldosterona."
Os cinco outros tratamentos para insuficiência cardíaca na análise, em ordem decrescente de seu potencial para prevenir as mortes, quando utilizados em todas as pessoas elegíveis, foram os beta-bloqueadores, os cardioversores-desfibriladores implantáveis, a terapia de ressincronização cardíaca, hidralazina mais dinitrato de isossorbida, e inibidores da ECA ou bloqueadores dos receptores da angiotensina.
A análise é baseada em uma série de premissas que podem ou não ser precisas, na prática real, reconhecem os autores. Por exemplo, os efeitos dos tratamentos sobre a mortalidade são baseados em estudos randomizados.
Além disso, o grupo observa, a sobrevivência global dos ganhos potenciais citados pelo grupo é a soma dos ganhos potenciais para cada tratamento individualmente. Em uma análise secundária, que pode ser uma situação mais realista, em que os efeitos do tratamento se sobrepõem parcialmente em pacientes individuais que recebem mais do que uma terapia, "cada terapia sucessiva resultou em benefício 20% menor."
Ainda assim, o estudo é "o primeiro a tentar quantificar os benefícios de sobrevida potencial que poderia resultar se os tratamentos recomendados pelas diretrizes fossem aplicados universalmente a todos os pacientes elegíveis com insuficiência cardíaca nos Estados Unidos", escreve o grupo.
Apesar de não ser projetado para refletir exatamente o que aconteceria na prática clínica, o estudo levanta alguns pontos. Um deles, Fonarow explicou ao heartwire, é que "ter uma iniciativa de melhoria da qualidade focada em apenas um único tratamento não vai render o mesmo tipo de ganhos do que se concentrarem em várias terapias recomendadas pelas diretirzes que prolonguem da vida", por isso é provável que as medidas de desempenho que os considerem juntos sejam mais significativas do que aquelas que se concentram em uma droga ou dispositivo individual. Fonarow disse que é algo que ele e seus colegas "têm defendido fortemente."
A análise também fornece idéias sobre a questão de "se devemos investir em tentar implementar as terapias existentes, para completar estas lacunas do tratamento, ou o focar em terapias experimentais." Quando isso acontece, ele disse, eles sugerem que "ganhos muito grandes podem surgir da implementação de terapias existentes em relação ao que poderia surgir a partir de futuras inovações."
| Terapia recomendada | % da população elegível porém não tratado | Mortes preveníveis por ano com a implementação otimizada (n) | % de vidas salvas/ano na população com insuficiência cardíaca |
| inibidores da ECA ou bloqueadores dos receptores da angiotensina | 20,4 | 6516 | 9,6 |
| beta-bloqueadores | 14,4 | 12922 | 19,0 |
| antagonistas da aldosterona | 63,9 | 21407 | 31,5 |
| hidralazina e dinitrato de isossorbida | 92,7 | 6655 | 9,8 |
| terapia de ressincronização cardíaca | 61,2 | 8317 | 12,2 |
| cardioversores-desfibriladores implantáveis | 50,6 | 12179 | 17,9 |
Em um editorial que acompanha o estudo [2], a Dra. Lynne Warner Stevenson (Brigham and Womens Hospital, Boston, MA) criticou muitos dos pressupostos subjacentes à análise e aponta alguns fatores de confusão, aparentemente não observados.
Por exemplo, diz ela, co-morbidades, fatores de risco e outras variáveis quanto ao paciente tem um impacto sobre se as pessoas realmente recebem uma terapia ou outra. "Grandes bases de dados de insuficiência cardíaca normalmente confirmam que os pacientes que não recebem os tratamentos recomendados morrem mais cedo do que aqueles que o recebem. Nem mesmo a magnitude desses bancos de dados combinados, no entanto, pode superar a falha fundamental na comparação com os que têm e os que não têm; as razões para não estarem recebendo o tratamento geralmente são as razões para a maior mortalidade."
Há também limites práticos para as conclusões da análise na prática clínica, ela afirma. Dadas as estimativas de que há "quase 1,4 milhões" de americanos que não estão recebendo todas as seis terapias recomendadas, "Claramente, nós devemos procurar salvar imediatamente os 68.000 que, neste artigo, estão projetados para morrer devido a falta de um dos tratamentos ideais, se soubéssemos quais são os pacientes e qual a terapia. Sem esse conhecimento, essa é uma missão difícil."
E, em alguns casos, seria economicamente insustentável, Stevenson argumenta. Embora a análise incida principalmente em tratamentos com drogas, ela analisa em detalhe as implicações financeiras da implementação plena da terapia com o cardiodesfibrilador implantável na insuficiência cardíaca. A procura rápida pelas metas de vidas salvas, como projetado na análise, "desviaria a maior parte do dinheiro previsto para todo o cuidado insuficiência cardíaca no próximo ano somente para esses dispositivos", escreve. "Essa despesa levaria essencialmente à falência qualquer orçamento realista para o tratamento de pacientes com insuficiência cardíaca."
Mas isso não vai acontecer, argumenta ela, mesmo que eletrofisiologistas qualificados em centros de implantação do país foram para triplicassem a sua carga de trabalho atual: "Nem o número de pacientes elegíveis para a implantação de dispositivos nem o número de vidas que seriam salvas por eles são provavelmente tão elevados quanto estimado."
E embora não tenha sido parte da análise atual, observa Stevenson, a educação em insuficiência cardíaca "é um ponto fundamental do tratamento da insuficiência cardíaca e inclui o ajuste dinâmico de medicamentos às novas condições." Ela "não tem contra-indicações reais", e ainda há ainda um déficit de 30% a 40% em seu uso, como sugerido pelo IMPROVE-HF, ela escreve.
domingo, 16 de outubro de 2011
Nem tudo que reluz é ouro... SAM - by Fábio Soares
A obstrução dinâmica da via de saída do ventrículo esquerdo é um fenômeno tradicionalmente associado à cardiomiopatia hipertrófica obstrutiva, mas pode ocorrer em outras situações clínicas, como o infarto agudo do miocárdio.
Este é um relato de caso que merece ser lido: Revista Portuguesa de Cardiologia 2010; 29 (04): 711-16
Doente de 72 anos, sexo feminino, caucasiana, com antecedentes de hipercolesterolemia e “bronquite asmática”, recorreu ao Serviço de Urgência (SU) após dois episódios de síncope, que a doente relacionava com situação de stress emocional intenso, negando ter tido dor torácica.
Ao exame objectivo, salientava-se a existência de hipotensão (pressão arterial (PA): 90/50mmHg), taquicardia (frequência cardíaca (FC): 125 batimentos por minuto (bpm) e um sopro sistólico II/VI no bordo esquerdo do esterno, sem frémito. O ECG efectuado na admissão no SU mostrava ritmo sinusal com FC de 80 bpm e ondas T bifásicas em dII, V2 e V3 e negativas e simétricas de V4 a V6.
Laboratorialmente, verificou-se elevação da trponina T (0,25g/L - VN<0,01), (CK) (198UI/L, VN< 170) e do NT-proBNP (5229pg/mL, normal < 334). O ecocardiograma efetuado na admissão revelava acinesia dos segmentos médio-apicais do ventrículo esquerdo, e SAM da VM com GIV significativo associado a insuficiência mitral (IM) moderada, pelo que foi administrado beta-bloqueador endovenoso, tendo ocorrido rápida resolução da obstrução da VSVE.
O diagnóstico de OTSVE dinâmica deve ser considerado em doentes com sintomas e ECG compatíveis com síndrome coronária aguda, sopro sistólico, e hipotensão (que pode ser grave), com uma elevação ligeira dos MNM. O fato de se tratar de uma doente na pós-menopausa, o surgimento da sintomatologia após stress emocional intenso e a existência de acinesia dos segmentos médio-apicais do ventrículo esquerdo (VE) obrigava a que se fizesse o diagnóstico diferencial com miocardiopatia tako-tsubo, diagnóstico que se excluiu neste caso por se ter demonstrado a existência de doença coronária obstrutiva. A ecocardiografia transtorácica é o método de eleição para o diagnóstico desta situação, devendo-se efectuar ecocardiograma transesofágico se as imagens por via transtorácica forem de má qualidade. Além disso, a ecocardiografia permite a exclusão de complicações mecânicas como causa de sopro e hipotensão no contexto de EAM (comunicação interventricular, insuficiência mitral aguda por ruptura de músculo papilar, ruptura de parede livre do VE). A ocorrência de OTSVE dinâmica no contexto de síndrome coronária aguda é muito provavelmente devida a enfarte apical com hipercinésia compensatória dos segmentos basais, que resulta numa diminuição da área do tracto de saída do ventículo esquerdo (TSVE), resultando numa aceleração do fluxo através do TSVE.
Isto pode criar um efeito de Venturi, em que o fluxo acelerado diminui a pressão sobre a VM e depois “tracciona” o folheto anterior da VM em direcção ao septo interventricular, aumentando a OTSVE. A terapêutica vasodilatadora utilizada habitualmente nos doentes com EAM pode aumentar o gradiente, e conduzir a agravamento clínico. Os vasodilatadores, com a redução da pós-carga e eventualmente da pré-carga, e os fármacos inotrópicos devem ser evitados neste contexto. São úteis nestes doentes os beta-bloqueadores e os alfa-agonistas, aqueles porque, ao diminuírem a hipercinéeia dos segmentos basais, podem diminuir o GIV, e estes porque, ao aumentarem a resistência arteriolar sistémica, provocam um aumento dos volumes tele-sistólico e tele-diastólico do VE, donde resulta um aumento das dimensões do TSVE, diminuindo o GIV. É de salientar que, segundo a actualização de 2007 das recomendações americanas de 2004 para a abordagem dos doentes com enfarte com supradesnivelamento do segmento ST, o uso de -bloqueantes por via endovenosa está contra-indicado nos doentes com sinais de insuficiência cardíaca ou de baixo débito, risco aumentado de desenvolvimento de choque cardiogénico (idade superior a 70 anos,PA sistólica inferior a 120mmHg, taquicardia sinusal com FC superior a 110bpm ou FC inferior a 60bpm e tempo prolongado desde o início da sintomatologia) ou outras contraindicações relativas para a terapêutica com - bloqueantes (intervalo PQ superior a 0,24 segundos, bloqueio aurículo-ventricular de segundo ou terceiro graus, asma brônquica ou hiperreactividade das vias aéreas). Assim, a existência de OTSVE dinâmica deve ser pesquisada por ecocardiografia, pois a ocorrência deste fenómeno requer terapêutica específica, para evitar o agravamento do GIV e a deterioração clínica do doente.
quarta-feira, 12 de outubro de 2011
Mais um belo achado... Blog da Obesidade
Para os interessados em temas de Endocrinologia e Metabologia / Obesidade, recomendo uma visita no Blog do Dr. Eduardo Quadros - Salvador, Bahia
segunda-feira, 10 de outubro de 2011
Métodos Diagnósticos na Dissecção de Aorta - by Cardiosource - SBC
Link: http://cientifico.cardiol.br/cardiosource2/imagem/int_artigo25.asp?cod=363
Autores: Dr. Gustavo Antunes Cordeiro de Godoi
Dr. Adriano Camargo de Castro Carneiro
Dr. Alexandre Volney Villa
Dr. Renato Bauab Dauae
Dr. Heron Rhydan Saad Rached
Hospital Bandeirantes, São Paulo-SP
Relato de caso
M.S., masculino, 83 anos, casado, comerciante aposentado e jogador de golf. Ex-tabagista, apresenta antecedentes cardiovasculares de hipertensão arterial, dislipidemia e doença arterial coronária com angioplastia com stent há 10 anos. Faz uso irregular de valsartan 160mg/dia e AAS 100mg/dia. Evolui assintomático.
Procurou ambulatório de Cardiologia para avaliação de risco cardiovascular pré-operatório de prostatectomia radical por adenocarcinoma.
Ao exame físico mostrou discretos sopros cardíacos compatíveis com insuficiências mitral e aórtica. ECG normal, RX de tórax sem alargamento mediastinal, apresentando aorta ascendente alongada e ectasiada. Exames laboratoriais com glicemia de jejum de 147 mg/dl e creatinina sérica de 1,9 mg/dl. Ecocardiograma transtorácico demonstrando aneurisma de aorta ascendente com discutível imagem compatível dissecção. Ecocardiografia transesofágica (ETE) confirmou aneurisma da aorta ascendente (68mm) com extensão até segmento proximal do arco. Imagem compatível com delaminação do segmento proximal com formação de pseudoaneurisma com fluxo lento bidirecional ao color Doppler.
O paciente foi internado para seguimento da investigação. Solicitado angiorressonância magnética (RM) de aorta torácica e abdominal, que mostrou dissecção da aorta ascendente com orifício de entrada cerca de 2,0 cm acima do plano valvar, propagação proximal até a raiz aórtica com formação de trombo intraluminal e propagação distal até a emergência do tronco braquiocefálico, com maior diâmetro em aorta ascendente de 71 x 65 mm.
Feito o diagnóstico definitivo de dissecção da aorta do tipo Stanford A, com dilatação máxima de 71mm. Devido ao elevado risco de mortalidade perioperatória (EuroSCORE=19,4%), foi optado pelo tratamento clínico, em concordância com os familiares, sendo modificado as medicações com objetivo de redução ao máximo tolerável da frequência cardíaca e da pressão arterial sistêmica.
Paciente recebeu alta com orientações claras sobre a doença e as possíveis complicações. No retorno ao ambulatório após 3 meses, foi submetido a novo ETE que nada alterou comparado ao exame inicial. Evolui com quadro clínico e radiológico inalterado.
Imagens
Ecocardiografia transtorácica e transesofágica
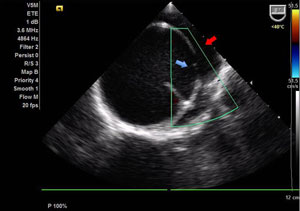 |  |
| Ecotransesofágico mostrando dilatação da aorta tipo Stanford A com grande orifício de entrada (seta azul) acima do plano valvar e grande lâmina de dissecção com 65 mm de diâmetro (seta vermelha). | Rotura da parede da aorta com formação de pseudoaneurisma. Luz verdadeira (seta azul) e falsa luz (seta amarela). |
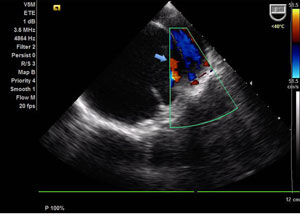 |  |
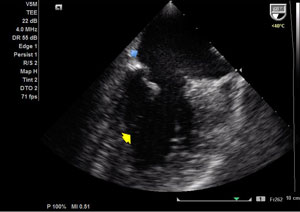
| Presença de fluxo intenso entre a luz verdadeira e a falsa luz. Com placas de ateroma calcificadas em todo arco aórtico. | A dilatação aneurismática se inicia após dilatação discreta da raíz da aorta, cerca de 2 cm acima do plano valvar aórtico. A valva aórtica é morfologicamente normal, trivalvular, apresentando refluxo mínimo ao estudo com color Doppler. |
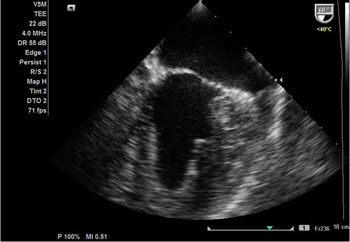 | |
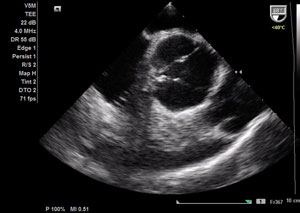
| Não foi possível visualizar presença de trombos pelo ecocardiograma transesofágico. | |
Ressonância Magnética
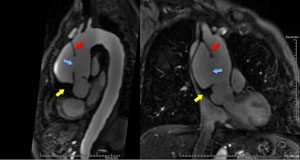 | 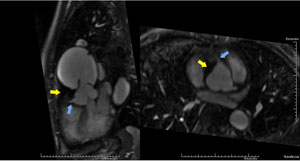 |
| Angio-RM mostrando dissecção da aorta tipo Stanford A com grande orifício de entrada (seta azul) acima do plano valvar, lâmina de dissecção (seta vermelha) e trombo intraluminal na propagação proximal ao lado da raiz aórtica (seta amarela). | Angio-RM mostrando dissecção da aorta tipo Stanford A com trombo intraluminal (seta amarela)na propagação proximal ao lado do óstio da coronária direita (seta azul), que não apresenta compressão. |
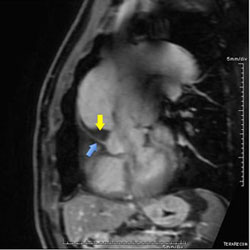 | |
| Fase tardia após a injeção do gadolínio mostrando a captação do contraste paramagnético pela parede da aorta (seta azul) e o trombo intraluminal (seta amarela) no interior desta. | |
Discussão
A suspeita de dissecção da aorta é feita devendo se avaliar a probabilidade pré-teste do diagnóstico. A história clínica e o exame físico são fundamentais. O uso dos exames de imagem como a radiografia de tórax, a ecocardiografia, a tomografia computadorizada (TC), a ressonância magnética (RM) e a aortografia no diagnóstico dessa patologia será brevemente discutido a seguir:
No estudo IRAD (International Registry of Acute Aortic Dissections), a radiografia de tórax mostrou alargamento do mediastino em 63% e 56% dos pacientes com dissecção da aorta do tipo Stanford A e B, respectivamente sendo que exames de imagem adicionais foram realizados em 98% dos pacientes. Dessa forma, devido à sua baixa sensibilidade diagnóstica, a radiografia de tórax não deve ser usada para excluir este diagnóstico, principalmente em casos de maior probabilidade pré-teste, situação corroborada com o caso acima descrito.
A ecocardiografia transtorácica isoladamente tem grande valor na avaliação das complicações cardíacas da dissecção da aorta como insuficiência aórtica, derrame e tamponamento pericárdicos, e alteração da contratilidade segmentar, porém não é capaz de excluir este diagnóstico pela sua baixa sensibilidade (59 a 83%). No entanto, no presente relato, a suspeita de dissecção já foi feita pela modalidade transtorácica e, posteriormente, confirmada pelo eco transesofágico.
A ecocardiografia transesofágica (ETE), a TC e a RM apresentam todos excelentes acurácias para a detecção da dissecção da aorta, devendo o método escolhido levar em consideração as condições clínicas do paciente, a disponibilidade local e a experiência do serviço. A ETE é um dos principais exames realizados na suspeita desta patologia com a grande vantagem de poder ser realizada na sala de emergência, sendo o método de escolha para pacientes com instabilidade hemodinâmica. Sedação adequada é necessária para realização do procedimento, evitando-se o desconforto do paciente e uma resposta hipertensiva no momento do exame. É válido ressaltar que esta modalidade de exame apresenta limitações para avaliação do segmento médio-distal do arco e segmento descendente.
A TC, pela sua ampla disponibilidade, é o método mais utilizado nos serviços de emergência para avaliar pacientes com suspeita de dissecção da aorta, com possibilidade de identificação dos óstios dos ramos da aorta, de trombo intraluminal, de derrame pericárdico e do diagnóstico diferencial de algumas patologias intratorácicas. A TC exige contraste iodado para sua realização, devendo o risco de nefropatia induzida por contraste ser considerado, porém não impeditivo na suspeita de uma doença com altíssima mortalidade precoce.
A RM é pouco usada na suspeita de dissecção aguda da aorta devido ao longo tempo necessário para ser realizada (cerca de 30 minutos), menor disponibilidade e alto custo. Porém, para seguimento de pacientes mantidos em tratamento clínico, ou naqueles, como no caso acima, com suspeita de dissecção crônica, deve ser considerada pela sua alta resolução espacial com maior acurácia para detecção dos orifícios de entrada e saída, além de avaliação dos óstios dos ramos da aorta, de derrame pericárdico e de insuficiência aórtica.
Por fim, a aortografia vem sendo cada vez menos utilizada para o diagnóstico da dissecção da aorta, pois possui menor acurácia em relação aos outros exames não invasivos e está associada à maior risco de complicações relacionadas ao procedimento. Pode ser usada quando outros exames são inconclusivos ou em casos selecionados quando há forte suspeita de síndrome coronária aguda concomitante.
Referências:
1. 2010 ACCF/AHA/AATS/ACR/ASA/SCA/SCAI/SIR/STS/SVM Guidelines for the diagnosis and management of patients with thoracic aortic disease. A Report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines, American Association for Thoracic Surgery, American College of Radiology, American Stroke Association, Society of Cardiovascular Anesthesiologists, Society for Cardiovascular Angiography and Interventions, Society of Interventional Radiology, Society of Thoracic Surgeons, and Society for Vascular Medicine. J Am Coll Cardiol 6;55(14):e27-e129, 2010.
2. Braverman AC, Thompson RW, Sanchez LA. Diseases of the aorta. In: Bonow RO, Mann DL, Zipes DP, Libby P, Eds. Braunwald´s Heart Disease, 9th Edition, 2012:1309-37.
3. Manning WJ. Clinical manifestations and diagnosis of aortic dissection. Disponível na Internet: http://www.uptodate.com (23/08/2011).
4. Diagnosis and management of aortic dissection. Recommendations of the Task Force on Aortic Dissection, European Society of Cardiology. European Heart Journal 22:1642-81, 2001.
5. Hagan PG, Nienaber CA, Isselbacher EM, Bruckman D, Karavite DJ, Russman PL, et al. The International Registry of Acute Aortic Dissection (IRAD): new insights into an old disease. JAMA 16;283(7):897-903, 2000.
A suspeita de dissecção da aorta é feita devendo se avaliar a probabilidade pré-teste do diagnóstico. A história clínica e o exame físico são fundamentais. O uso dos exames de imagem como a radiografia de tórax, a ecocardiografia, a tomografia computadorizada (TC), a ressonância magnética (RM) e a aortografia no diagnóstico dessa patologia será brevemente discutido a seguir:
No estudo IRAD (International Registry of Acute Aortic Dissections), a radiografia de tórax mostrou alargamento do mediastino em 63% e 56% dos pacientes com dissecção da aorta do tipo Stanford A e B, respectivamente sendo que exames de imagem adicionais foram realizados em 98% dos pacientes. Dessa forma, devido à sua baixa sensibilidade diagnóstica, a radiografia de tórax não deve ser usada para excluir este diagnóstico, principalmente em casos de maior probabilidade pré-teste, situação corroborada com o caso acima descrito.
A ecocardiografia transtorácica isoladamente tem grande valor na avaliação das complicações cardíacas da dissecção da aorta como insuficiência aórtica, derrame e tamponamento pericárdicos, e alteração da contratilidade segmentar, porém não é capaz de excluir este diagnóstico pela sua baixa sensibilidade (59 a 83%). No entanto, no presente relato, a suspeita de dissecção já foi feita pela modalidade transtorácica e, posteriormente, confirmada pelo eco transesofágico.
A ecocardiografia transesofágica (ETE), a TC e a RM apresentam todos excelentes acurácias para a detecção da dissecção da aorta, devendo o método escolhido levar em consideração as condições clínicas do paciente, a disponibilidade local e a experiência do serviço. A ETE é um dos principais exames realizados na suspeita desta patologia com a grande vantagem de poder ser realizada na sala de emergência, sendo o método de escolha para pacientes com instabilidade hemodinâmica. Sedação adequada é necessária para realização do procedimento, evitando-se o desconforto do paciente e uma resposta hipertensiva no momento do exame. É válido ressaltar que esta modalidade de exame apresenta limitações para avaliação do segmento médio-distal do arco e segmento descendente.
A TC, pela sua ampla disponibilidade, é o método mais utilizado nos serviços de emergência para avaliar pacientes com suspeita de dissecção da aorta, com possibilidade de identificação dos óstios dos ramos da aorta, de trombo intraluminal, de derrame pericárdico e do diagnóstico diferencial de algumas patologias intratorácicas. A TC exige contraste iodado para sua realização, devendo o risco de nefropatia induzida por contraste ser considerado, porém não impeditivo na suspeita de uma doença com altíssima mortalidade precoce.
A RM é pouco usada na suspeita de dissecção aguda da aorta devido ao longo tempo necessário para ser realizada (cerca de 30 minutos), menor disponibilidade e alto custo. Porém, para seguimento de pacientes mantidos em tratamento clínico, ou naqueles, como no caso acima, com suspeita de dissecção crônica, deve ser considerada pela sua alta resolução espacial com maior acurácia para detecção dos orifícios de entrada e saída, além de avaliação dos óstios dos ramos da aorta, de derrame pericárdico e de insuficiência aórtica.
Por fim, a aortografia vem sendo cada vez menos utilizada para o diagnóstico da dissecção da aorta, pois possui menor acurácia em relação aos outros exames não invasivos e está associada à maior risco de complicações relacionadas ao procedimento. Pode ser usada quando outros exames são inconclusivos ou em casos selecionados quando há forte suspeita de síndrome coronária aguda concomitante.
Referências:
1. 2010 ACCF/AHA/AATS/ACR/ASA/SCA/SCAI/SIR/STS/SVM Guidelines for the diagnosis and management of patients with thoracic aortic disease. A Report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines, American Association for Thoracic Surgery, American College of Radiology, American Stroke Association, Society of Cardiovascular Anesthesiologists, Society for Cardiovascular Angiography and Interventions, Society of Interventional Radiology, Society of Thoracic Surgeons, and Society for Vascular Medicine. J Am Coll Cardiol 6;55(14):e27-e129, 2010.
2. Braverman AC, Thompson RW, Sanchez LA. Diseases of the aorta. In: Bonow RO, Mann DL, Zipes DP, Libby P, Eds. Braunwald´s Heart Disease, 9th Edition, 2012:1309-37.
3. Manning WJ. Clinical manifestations and diagnosis of aortic dissection. Disponível na Internet: http://www.uptodate.com (23/08/2011).
4. Diagnosis and management of aortic dissection. Recommendations of the Task Force on Aortic Dissection, European Society of Cardiology. European Heart Journal 22:1642-81, 2001.
5. Hagan PG, Nienaber CA, Isselbacher EM, Bruckman D, Karavite DJ, Russman PL, et al. The International Registry of Acute Aortic Dissection (IRAD): new insights into an old disease. JAMA 16;283(7):897-903, 2000.
Abordagem das síndromes aórticas agudas - by Cardiosource- SBC
Link: http://cientifico.cardiol.br/cardiosource2/cardiologia/int_artigo53.asp?cod=374
Autor: Dr. Humberto Graner Moreira
Adaptado de: Hitinder S. Gurm, MBBS, FACC
Referência: Nienaber CA, Powell JT. Management of Acute Aortic Syndromes. Eur Heart J 2011;Aug 2:[Epub ahead of print].
A seguir, são 10 pontos para se lembrar sobre síndromes agudas da aorta (SAA):
1. SAA consiste em um conjunto de doenças agudas e emergenciais da aorta, com características clínicas semelhantes. Estão incluídas: dissecção aórtica, hematoma intramural (HIM), e úlcera aterosclerótica penetrante (UAP). Trauma da aorta com laceração da íntima também pode ser considerado um SAA.
2. O denominador comum das SAA é a ruptura da camada média da aorta com sangramento ao longo de sua parede, resultando na separação das camadas internas da aorta (dissecção), ou hemorragia transmural nos casos de UAP ou trauma. Na maioria dos pacientes (90%) a íntima está rompida, resultando no represamento de sangue em um plano de dissecção dentro da camada média.

3. A SAA mais comum é a dissecção da aorta. Esta doença inicia-se com a formação de uma laceração na íntima da aorta, que é comumente precedida por degeneração da parede da média ou necrose cística desta camada. O sangue escoa através da laceração, separando a camada íntima da média ou adventícia e criando uma falsa luz. Esta falsa luz pode propagar-se de forma anterógrada ou retrógrada, aumentando a extensão da dissecção. A gravidade da apresentação clínica dependerá da localização da lesão inicial, do envolvimento de ramos laterais, e de complicações como tamponamento, insuficiência da valva aórtica, ou síndromes isquêmicas.
Autor: Dr. Humberto Graner Moreira
Adaptado de: Hitinder S. Gurm, MBBS, FACC
Referência: Nienaber CA, Powell JT. Management of Acute Aortic Syndromes. Eur Heart J 2011;Aug 2:[Epub ahead of print].
A seguir, são 10 pontos para se lembrar sobre síndromes agudas da aorta (SAA):
1. SAA consiste em um conjunto de doenças agudas e emergenciais da aorta, com características clínicas semelhantes. Estão incluídas: dissecção aórtica, hematoma intramural (HIM), e úlcera aterosclerótica penetrante (UAP). Trauma da aorta com laceração da íntima também pode ser considerado um SAA.
2. O denominador comum das SAA é a ruptura da camada média da aorta com sangramento ao longo de sua parede, resultando na separação das camadas internas da aorta (dissecção), ou hemorragia transmural nos casos de UAP ou trauma. Na maioria dos pacientes (90%) a íntima está rompida, resultando no represamento de sangue em um plano de dissecção dentro da camada média.

Figura: Apresentações das síndromes aórticas agudas. PAU: Úlcera Aterosclerótica Penetrante; IMH: Hematoma intramural. Retirado de Nienaber & Powel. Eur Heart J 2011;Aug 2:[Epub ahead of print].
3. A SAA mais comum é a dissecção da aorta. Esta doença inicia-se com a formação de uma laceração na íntima da aorta, que é comumente precedida por degeneração da parede da média ou necrose cística desta camada. O sangue escoa através da laceração, separando a camada íntima da média ou adventícia e criando uma falsa luz. Esta falsa luz pode propagar-se de forma anterógrada ou retrógrada, aumentando a extensão da dissecção. A gravidade da apresentação clínica dependerá da localização da lesão inicial, do envolvimento de ramos laterais, e de complicações como tamponamento, insuficiência da valva aórtica, ou síndromes isquêmicas.
Classificação de DeBakey | |
| Tipo I | Dissecção se origina na aorta ascendente e se propaga distalmente, acometendo pelo menos o arco aórtico e, tipicamente, a aorta descendente (cirurgia normalmente indicada) |
| Tipo II | Dissecção está confinada na aorta ascendente (cirurgia normalmente indicada) |
| Tipo III | Dissecção se origina na aorta descendente e se propaga distalmente (tratamento clínico normalmente indicado) IIIa: limitado à aorta descendente IIIb: se extende abaixo do diafragma |
Classificação de Stanford | |
| Tipo A | Dissecções envolvendo aorta ascendente, independente do sítio de origem |
| Tipo B | Dissecções que não envolvem a aorta ascendente (Obs: mesmo que haja envolvimento do arco aórtico) |
4. O fator de risco mais comum para a dissecção aórtica ou HIM é a hipertensão arterial (presente em 75% dos pacientes com SAA). Outros fatores de risco incluem o tabagismo, trauma direto, e o uso de drogas ilícitas, como a cocaína ou anfetaminas. A incidência de dissecção aguda de aorta varia de 2 a 3,5 casos por 100.000 pessoas-ano.
5. As causas mais comuns de dissecção ou ruptura aórtica traumáticos são acidentes automobilísticos ou lesão de desaceleração. Entre os pacientes que morrem em decorrência de acidentes rodoviários, 20% têm uma ruptura da aorta. O local mais comum de ruptura da aorta é o istmo aórtico (45%), seguido pela aorta ascendente (23%).
6. Diagnóstico:
• A dor é o sintoma mais comum entre os pacientes com SAA. Suas características e sintomas associados refletem a localização da ruptura inicial, e mudam conforme a dissecção se estende ao longo da aorta.
• À avaliação inicial, para excluir diagnósticos diferenciais, deve-se realizar ECG, Rx de tórax, além da coleta de amostras de sangue para dosagem de biomarcadores (marcadores de necrose miocárdica, dímero-D).
• Em situações de emergência, optar por avaliação de imagem com ecodopplercardiografia (preferencialmente transesofágico) e angiotomografia de aorta.
• Em situações mais estáveis, pode-se optar tanto pelo ecodopplercardiograma TE, quanto angiotomografia ou angiorressonância de aorta. Angiografia atualmente é raramente necessária.
7. Sobre a gravidade da doença e o risco de morte:
• O risco de morte é maior em pacientes com tamponamento cardíaco ou com envolvimento das coronárias ou vasos cefálicos, resultando em isquemia cardíaca ou cerebral.
• Na ausência da correção cirúrgica, a dissecção aguda tipo A tem mortalidade de 1-2% por hora durante primeiras 24-48 h de apresentação, e, se não tratada, até 50% dos pacientes estarão mortos em uma semana.
• As principais causas de morte são disfunção da valva aórtica e insuficiência cardíaca aguda, tamponamento pericárdico, oclusão ou ruptura do arco aórtico.
• Em pacientes submetidos à correção cirúrgica, a mortalidade é de 10% em 24 horas, e até 20% em 30 dias.
• Nas dissecções do Tipo B, a mortalidade em 30 dias é de 10%, atingindo até 25% em pacientes que desenvolvem complicações isquêmicas.
8. SAA (dissecção ou IMH) envolvendo a aorta ascendente são consideradas emergências cirúrgicas, enquanto aquelas confinados somente na aorta descendente são tratadas clinicamente, a menos que haja alguma complicação: isquemia em órgãos ou membros, dissecção progressiva, extra-coleta de sangue da aorta (ruptura iminente), dor refratária, ou hipertensão não controlada. A terapia endovascular está emergindo como o tratamento preferido para pacientes com dissecções tipo B com indicação de abordagem.
9. O tratamento inicial dos pacientes com dissecção da aorta visa reduzir a pressão de pulso o suficiente para diminuir o estresse na parede aórtica, mantendo a perfusão de órgãos satisfatória. O uso de betabloqueadores endovenosos é o mais indicado, principalmente labetalol (infelizmente não disponível em nosso meio). No entanto, muitas vezes pode ser necessária a associação de medicamentos, incluindo nitroprussiato e opióides.
10. A taxa de sobrevivência em 10 anos entre os pacientes com SAA que recebem alta hospitalar varia entre 30-60%. Esses pacientes precisarão de acompanhamento ambulatorial intensivo, que inclui controle agressivo da hipertensão, uso de beta-bloqueadores, e testes de imagem seriados para detectar sinais de progressão, novas dissecções, ou formação de aneurismas.
5. As causas mais comuns de dissecção ou ruptura aórtica traumáticos são acidentes automobilísticos ou lesão de desaceleração. Entre os pacientes que morrem em decorrência de acidentes rodoviários, 20% têm uma ruptura da aorta. O local mais comum de ruptura da aorta é o istmo aórtico (45%), seguido pela aorta ascendente (23%).
6. Diagnóstico:
• A dor é o sintoma mais comum entre os pacientes com SAA. Suas características e sintomas associados refletem a localização da ruptura inicial, e mudam conforme a dissecção se estende ao longo da aorta.
• À avaliação inicial, para excluir diagnósticos diferenciais, deve-se realizar ECG, Rx de tórax, além da coleta de amostras de sangue para dosagem de biomarcadores (marcadores de necrose miocárdica, dímero-D).
• Em situações de emergência, optar por avaliação de imagem com ecodopplercardiografia (preferencialmente transesofágico) e angiotomografia de aorta.
• Em situações mais estáveis, pode-se optar tanto pelo ecodopplercardiograma TE, quanto angiotomografia ou angiorressonância de aorta. Angiografia atualmente é raramente necessária.
7. Sobre a gravidade da doença e o risco de morte:
• O risco de morte é maior em pacientes com tamponamento cardíaco ou com envolvimento das coronárias ou vasos cefálicos, resultando em isquemia cardíaca ou cerebral.
• Na ausência da correção cirúrgica, a dissecção aguda tipo A tem mortalidade de 1-2% por hora durante primeiras 24-48 h de apresentação, e, se não tratada, até 50% dos pacientes estarão mortos em uma semana.
• As principais causas de morte são disfunção da valva aórtica e insuficiência cardíaca aguda, tamponamento pericárdico, oclusão ou ruptura do arco aórtico.
• Em pacientes submetidos à correção cirúrgica, a mortalidade é de 10% em 24 horas, e até 20% em 30 dias.
• Nas dissecções do Tipo B, a mortalidade em 30 dias é de 10%, atingindo até 25% em pacientes que desenvolvem complicações isquêmicas.
8. SAA (dissecção ou IMH) envolvendo a aorta ascendente são consideradas emergências cirúrgicas, enquanto aquelas confinados somente na aorta descendente são tratadas clinicamente, a menos que haja alguma complicação: isquemia em órgãos ou membros, dissecção progressiva, extra-coleta de sangue da aorta (ruptura iminente), dor refratária, ou hipertensão não controlada. A terapia endovascular está emergindo como o tratamento preferido para pacientes com dissecções tipo B com indicação de abordagem.
9. O tratamento inicial dos pacientes com dissecção da aorta visa reduzir a pressão de pulso o suficiente para diminuir o estresse na parede aórtica, mantendo a perfusão de órgãos satisfatória. O uso de betabloqueadores endovenosos é o mais indicado, principalmente labetalol (infelizmente não disponível em nosso meio). No entanto, muitas vezes pode ser necessária a associação de medicamentos, incluindo nitroprussiato e opióides.
10. A taxa de sobrevivência em 10 anos entre os pacientes com SAA que recebem alta hospitalar varia entre 30-60%. Esses pacientes precisarão de acompanhamento ambulatorial intensivo, que inclui controle agressivo da hipertensão, uso de beta-bloqueadores, e testes de imagem seriados para detectar sinais de progressão, novas dissecções, ou formação de aneurismas.
sábado, 8 de outubro de 2011
sábado, 1 de outubro de 2011
Disfunção Diastólica - by theheart
LV diastolic dysfunction, even in healthy people, linked to heart failure
Rochester, MN - Signs of left ventricular diastolic dysfunction that may eventually lead to heart failure can be detected even in healthy patients, new data from the Olmsted County Heart Function Study show [1].
This study "documents that, with the passage of time, there is a tendency for diastolic dysfunction in middle-aged and older people to worsen. That occurs not only in people who have risk factors for heart failure . . . but also in people who have no evidence for any sort of underlying cardiovascular disease," study coauthor Dr Richard Rodeheffer (Mayo Clinic, Rochester, MN) told heartwire. "It supports the general idea that the aging process just all by itself is probably associated with some deterioration of diastolic function of the left ventricle, and then if you add onto that problems like hypertension, cardiovascular disease, diabetes, and obesity, the probability of developing heart failure with preserved ejection fraction goes up quite substantially as people get older."
The National Institutes of Health-sponsored study, led by Dr Garvan Kane (Mayo Clinic), examined 2042 patients 45 years or older with echocardiography and clinical examination between 1997 and 2000 and graded their diastolic left ventricular function, from normal to severely dysfunctional, by validated Doppler techniques. The researchers reexamined study participants four years later, and they were then followed through 2010 for ascertainment of new-onset heart failure. A total of 1402 of the 1960 surviving patients came in for the second evaluation.
Between the first exam and the four-year follow-up exam, the prevalence of diastolic dysfunction in the study group increased from 23.8% to 39.2% (p<0.001). Nearly a quarter of study participants' diastolic function grade worsened during this period, while it improved in about 9% and stayed the same in just over two-thirds of the participants.
Worsened diastolic dysfunction was associated with age 65 years or older (odds ratio 2.85), and after a mean of 6.3 years of additional follow-up, 12.2% of patients whose LV diastolic dysfunction was moderate to severe developed heart failure. By contrast, during the follow-up period, only 2.6% of people with normal diastolic dysfunction showed heart failure, and 7.8% of participants with mild diastolic dysfunction developed heart failure (p<.001). The study also showed that diastolic dysfunction was associated with incident heart failure after adjustment for age, hypertension, diabetes, and coronary artery disease (hazard ratio 1.81).
"We have known for some time that hypertension and cardiovascular disease and diabetes all predispose one to the development of heart failure with preserved ejection fraction, and it's been presumed that part of the reason that those risk factors contributed to the development of heart failure with preserved ejection fraction had something to do with diastolic dysfunction, but nobody had ever really made measurements to show that that was the case," Rodeheffer said.
This study adds a longitudinal "change-within-individual" dimension to a previous analysis of the Olmsted study that provided cross-sectional estimates of left ventricular dysfunction prevalence in the community and described the relationship between ventricular dysfunction and clinical status, Kane and colleagues explain."This age-related progression of diastolic dysfunction in the population contributes to the pathophysiologic substrate from which overt heart failure emerges, [but] the biological pathways leading to heart failure with preserved LVEF are manifold, and understanding its pathophysiology remains a work in progress," Kane et al explain. Contributing factors may include changes in the myocardial relaxation and elastic recoil, ventricular load and diastolic stiffness, external constraint, or abnormal systolic function; the loss of peripheral vascular elasticity with age may affect ventricular load and stiffness, the authors point out.
quinta-feira, 29 de setembro de 2011
Resposta do Caso Clínico da Semana - by Fábio Soares
São várias as causas de fistulas coronárias adquiridas, descritas na literatura, secundárias à miectomia septal para tratamento cirúrgico de miocardiopatia hipertrófica, pós-traumatismo torácico, pós-biópsia miocárdica em pacientes transplantados, provocada pelo fio guia durante angioplastia coronária e após ampliação da via de saída do VD (ressecção de banda anômala, tetralogia de Fallot).
sábado, 24 de setembro de 2011
Caso Clínico da Semana- by Fábio Soares
Paciente feminina, 20 anos, portadora de grave deformidade torácica (cifoescoliose) submetida a correção de CIV perimembranosa e ampliação da via de saída do VD, devido a banda muscular anômala. Evoluiu assintomática no pós-operatório. Qual o diagnóstico?
Resposta do Caso Clínico - by Fábio Soares
A paciente do caso clínico anterior, permaneceu anticoagulada (Heparinização plena) e foram colhidas 3 hemoculturas que não evidenciaram crescimento bacteriano. Repetido exame com 8 dias, mantendo a mesma imagem.
A imagem poderia sugerir um trombo, uma vegetação ou "restos" do aparato valvar mitral (cordas). Conversado com a equipe cirúrgica, sendo informado que o subvalvar da paciente era bastante comprometido e que havia a possibilidade de ter sido deixado algum para trás.
A estrutura bastante móvel, apesar de se projetar para a valva aórtica, não determinava gradiente sistólico significativo e não houve piora da insuficiência aórtica do préoperatório. Diante disso, optado por acompanhamento ambulatorial e ecocardiogramas mais freqüentes.
sábado, 17 de setembro de 2011
Aortic dissection and Marfan's have common genetic basis - by theheart.org
Houston, TX - US researchers have identified, for the first time, a number of genetic variants on chromosome 15 that increase the risk of sporadic thoracic aortic aneurysms and aortic dissections (STAAD) [1]. Of note, the variants are in the same region of the chromosome as a mutation that causes Marfan syndrome, a serious congenital disorder. Dr Scott A LeMaire (Baylor College of Medicine, Houston) and colleagues report their findings in a study published online September 11, 2011 in Nature Genetics.
Aortic dissection is a major cardiovascular complication of Marfan syndrome, and sufferers who have not undergone repair surgery have poor survival, with aortic complications being responsible for 80% of cardiac deaths, senior author Dr Dianna Milewicz (University of Texas Health Science Center, Houston) told heartwire. "The new work shows that what is going on in this subset of the general population is along the same lines as what happens in patients with Marfan syndrome," she noted.
In the US, 1% to 2% of deaths every year are due to sporadic aortic dissections, and an estimated 40% to 60% of patients who suffer this will die before they can reach the emergency room. Milewicz hopes that this new work will help home in on those with thoracic aortic aneurysms—a precursor to dissection—who are most at risk of this disastrous sequelae, so they can have a surgical repair sooner rather than later. And she envisages that some kind of risk-score screening for the general population could one day be developed, "because we could prevent many of these deaths."
Potential for treatment of STAAD with ARBs
In their genomewide-association study, LeMaire and colleagues compared 765 individuals with STAAD with 874 controls and identified common single nucleotide polymorphisms (SNPs) on chromosome 15 that were associated with STAAD, with significant odds ratios of 1.6 to 1.8.
They also discovered that some of these SNPs fall into a large region that also contains the gene FBN1, which encodes fibrillin-1. "Our major hit was on chromosome 15, right on top of FBN1, which, when it mutates, leads to Marfan syndrome," Milewicz observes.
"The work suggests a common pathogenesis of aortic disease in Marfan syndrome and sporadic thoracic aortic aneurysms and dissections," she and her colleagues say.
Milewicz notes, however, that although the newly discovered SNPs are found in quite a high percentage of the general population, "they increase the risk [of STAAD] only slightly," so they will need to be added in with other factors to generate a risk score.
There is also the promise of a therapeutic intervention in the future, she notes, because angiotensin receptor blockers (ARBs) are in multiple clinical trials in Marfan syndrome following successful experiments in a Marfan mouse model whereby the ARB losartan prevented aneurysms.
"It may be that those results could be rapidly translated into patients who have these aneurysms but don't have Marfan's to prevent the dissection," she comments.
Assinar:
Postagens (Atom)



















